- Головна
- /
- Статті
- /
- Кардіологія
- /
- Узелковый полиартериит: абдоминально-кардиальная форма, острое течение
Узелковый полиартериит: абдоминально-кардиальная форма, острое течение
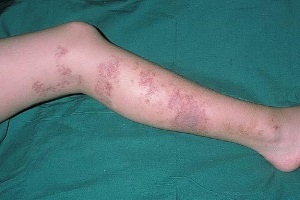
Данные о распространенности системных васкулитов (СВ) в общей популяции немногочисленны. Тем не менее заболеваемость СВ, в том числе узелковым полиартериитом (УП), в последние годы повысилась и имеет тенденцию к дальнейшему росту, преимущественно у людей молодого и среднего возраста.
Так, по данным ревматологического отделения Одесской городской клинической больницы № 9 имени профессора А.И. Минакова, за 1987-2001 гг. СВ составили 0,7% от всех диагностированных ревматологических заболеваний, за 2002-2003 гг. – 0,6-0,8%, за 2004-2005 гг. – 1,9-2,6%, что также соответствует данным других медицинских исследований [5].
В современных условиях УП чаще приобретает хроническое, медленно прогрессирующее течение с длительной и стойкой утратой трудоспособности. Острые формы УП наблюдаются относительно редко. Клиника заболевания чрезвычайно полиморфна и динамична [7-10]. Только УП может дать пеструю, постоянно изменяющуюся грозную картину болезни вследствие поражения различных органов, наступающих одновременно или последовательно в самых неожиданных сочетаниях [1, 2, 4, 7-10]. Полиморфизм пораженных органов, отсутствие какой-либо стандартности в клинической практике обусловливают трудности диагностики этого заболевания [3, 6].
Больной М., 47 лет, инженер, поступил в ревматологическую клинику впервые, через два месяца после начала заболевания. При поступлении были жалобы на боль в суставах рук, ног, мышцах, общую слабость, повышение температуры тела до 38-39 °С. Заболел после переохлаждения, когда появились припухлость и боль в суставах рук и ног. В это время наблюдались конъюнктивит, дизурические явления. Противовоспалительная терапия (бициллин-3, диклофенак натрия) в амбулаторных условиях оказалась неэффективной. Ранее болел скарлатиной, часто ангинами, тонзилэктомией, в течение 7 лет – облитерирующим эндартериитом. Курил, часто употреблял алкоголь. Наследственность не отягощена.
При объективном исследовании были отмечены удовлетворительное состояние, нормальная упитанность и чистая кожа пациента. Суставы не деформированы. Границы сердца несколько расширены влево, тоны приглушены, акцент II тона над аортой. Артериальное давление (АД) – 150/80 мм рт. ст. Пульс – 80 уд./мин, ритмичный, удовлетворительных свойств. В легких – везикулярное дыхание. Органы пищеварения без особенностей. В общем анализе крови – моноцитоз (11%), скорость оседания эритроцитов (СОЭ) – 19 мм/ч. Других изменений нет. В моче: удельный вес – 1014-1022, белок – 0,033 г/л, лейкоциты – 13-15 в поле зрения, эритроциты свежие – 2-3 в поле зрения, цилиндры гиалиновые – 4-6 в поле зрения. В пробе Амбурже: лейкоциты – 5040-1370 в 1 мл/мин, эритроциты – 840 в 1 мл/мин, С-реактивный белок (СРБ) – 2 мм, фибриноген – 5,5-3,7 г/л, общий белок – 77-82 г/л, гипергаммаглобулинемия – 33-24%, АСТ – 0,62 ммоль/л, АЛТ – 1,4 ммоль/л. Электрокардиограмма (ЭКГ): умеренная гипертрофия левого желудочка, умеренные мышечные изменения. Рентгеноскопия органов грудной клетки: патологии нет. В Институте вирусологии обследован на хламидии (соскоб уретры, кровь). Результат положительный. В соскобе из уретры методом РИФ обнаружен антиген Chlamydia trachomatis, в крови методом ИФА – антитела класса IgM, IgG в повышенных титрах (в 4 раза).
Установлен следующий клинический диагноз: «Болезнь Рейтера. Хронический пиелонефрит. Облитерирующий эндартериит нижних конечностей I степени».
В течение 3 недель проведен курс лечения, который включал диклофенак натрия, аспирин, пенициллин, метациклин, кенакорт, ретаболил и карсил.
Состояние больного улучшилось, температура тела нормализовалась, боль в суставах уменьшилась. Пациент выписан. Приступил к работе.
Через 5 дней, без видимых причин, вновь началась лихорадка (38-39 °С), появились боль и припухлость в суставах рук и ног, головная боль, умеренная боль в эпигастральной области, общая слабость, повысилось АД до 180/110 мм рт. ст. Гипотензивными препаратами снизить АД не удалось.
Через месяц с момента ухудшения самочувствия пациент был повторно госпитализирован в ревматологическое отделение. Беспокоили вышеперечисленные жалобы. Общее состояние при госпитализации удовлетворительное. Тоны сердца умеренно приглушены, АД – 180/110 мм рт. ст., в легких – везикулярное дыхание. Живот мягкий, при пальпации чувствительный в эпигастральной области. Печень, селезенка не пальпировались. Суставы кистей рук, лучезапястные, голеностопные припухшие, болезненные. На 3-й день пребывания в стационаре состояние больного начало прогрессивно ухудшаться: усилилась боль в животе, приобрела разлитой характер, появилось вздутие живота, жидкий стул; на 4-5-й день госпитализации была повторная рвота «кофейной гущей», а также дважды развились тяжелые гипертонические кризы (АД – 220/120 мм рт. ст.), последний (АД – 240/140 мм рт. ст.) – с потерей сознания, эпилептиформными судорогами, правосторонним гемипарезом. Отмечались нарастающие признаки кишечной непроходимости, появились симптомы раздражения брюшины. В крови: лейкоцитоз (34,3 г/л) со сдвигом влево до миелоцитов (1,5%), СОЭ – 25 мм/ч, СРБ (+) – 2,5-2 мм, общий белок – 88-99,9 г/л, альбумины – 30%, гамма-глобулины – 26-33%. Сулемовое титрование – 1,6 мл, йодная проба ++, креатинин сыворотки крови – 150 мкмоль/л. В моче: удельный вес – 1011, белок – 0,99 г/л; в пробе Амбурже: лейкоциты – 2300 в 1 мл/мин, эритроциты свежие – 780 в 1 мл/мин, выщелоченные – 1200 в 1 мл/мин, цилиндры зернистые – 400 в 1 мл/мин, почечный эпителий – 1960 в 1 мл/мин. На глазном дне – признаки гипертензивной ангиопатии.
Ввиду тяжести состояния, неясности диагноза на 5-6-й дни пребывания больного в стационаре был созван консилиум (терапевт, хирург, невропатолог, инфекционист и реаниматолог). Заключение: признаки раздражения брюшины и явления острого нарушения мозгового кровообращения, вероятно, по геморрагическому типу в левом полушарии головного мозга. Необходимо дифференцировать с явлениями тромбоза брюшных сосудов, иерсиниозом кишечника, другой патологией брюшной полости. На повторном консилиуме, на следующий день, кроме вышеназванной патологии, было выдвинуто предположение о прогрессирующем гломерулонефрите с явлениями начинающейся почечной недостаточности. Еще через день консилиум хирургов принял решение произвести лапаротомию в связи с нарастающими клиническими признаками перитонита. Больного срочно госпитализировали в хирургическое отделение. При выполнении лапаротомии (7-й день) обнаружены: брюшина гладкая блестящая; толстый кишечник не изменен; петли тонкого кишечника паретически расширены, под серозной оболочкой на отдельных участках – единичные синюшные пятна разных размеров (от петехий до трехкопеечной монеты). Перистальтические волны ослаблены.
В послеоперационном периоде развились парез кишечника, быстропрогрессирующая почечная недостаточность (уровень креатинина сыворотки повысился до 1133 мкмоль/л, мочевины – до 29,9 ммоль/л). Появились также признаки повторного острого нарушения мозгового кровообращения (на вторые сутки после лапаротомии). На ЭКГ отмечено нарушение процессов реполяризации миокарда (снижение сегмента SТ и отрицательный зубец Т в отведениях II, III, aVL, aVF, V4-6).
С 8-го дня больной получал интенсивную терапию в отделении реанимации и реабилитации (гемодез, глюкоза, сода, альбумин, плазма, кефзол, метрогил, диоксидин, преднизолон, анальгин, курантил, гепарин, гипотензивные средства, гипербарическую оксигенацию и др.). На 10-й день госпитализации при явлениях острой почечной недостаточности больной умер.
Клинический диагноз: «Болезнь Рейтера (под вопросом). Подострый (злокачественный) гломерулонефрит, нефрогенная гипертония. Острая почечная недостаточность. ДВС-синдром. Очаговая дистрофия миокарда в переднебоковом отделе левого желудочка. Острое нарушение мозгового кровообращения, очевидно, по геморрагическому типу в левом полушарии головного мозга. Кишечная непроходимость, перитонит. Реактивный гепатит. Двусторонняя пневмония».
Не исключается, что у больного основным заболеванием был УП с множественным поражением сосудов разных органов (почек, желудка, кишечника, сердца, головного мозга), осложненный ДВС-синдромом, острой почечной недостаточностью.
Патологоанатомический диагноз: «Узелковый полиартериит, абдоминально-кардиальная форма. Мезангиально-пролиферативный гломерулонефрит. Гипертрофия левого желудочка сердца. ДВС-синдром с множественным тромбозом мелких сосудов брюшной полости (почек, надпочечников, печени, селезенки, желудка, кишечника); множественные мелкие инфаркты в почках, миокарде; острые язвы желудка, эрозивно-язвенный энтерит; множественные кровоизлияния под плевру, эпи- и эндокард, серозную оболочку кишечника».
Диагностическая лапаротомия: «Очаговая нижнедолевая пневмония. Азотемия (клинически). Отек и набухание ткани головного мозга».
Гистологически в сосудах почек, надпочечников, брыжейки кишечника, миокарда обнаружены значительные изменения – выраженная гиперплазия и мукоидное набухание интимы с резким сужением просвета сосудов. Скудная лейкоцитарная инфильтрация всех их слоев, преимущественно адвентиции. Таким образом, преобладал продуктивный панваскулит с начальным склерозом, что диссоциирует с бурным течением болезни и является особенностью данного случая.
Приведенное клиническое наблюдение свидетельствует о чрезвычайно бурном, агрессивном течении заболевания у молодого, физически крепкого мужчины, о множественности поражения органов, почти одновременно вовлекшихся в патологический процесс с быстрым нарушением их функции (почечной недостаточностью, кишечной непроходимостью, энцефалопатией, нарушениями коронарного кровообращения, функции печени). В связи с множественностью поражения органов высказывались разные диагностические гипотезы (болезнь Рейтера – хламидийная инфекция; иерсиниоз; тромбоз мезентериальных сосудов; УП; гломерулонефрит).
Приведенное наблюдение иллюстрирует необходимость тщательного синтеза имеющихся клинических данных для правильной постановки диагноза и назначения соответствующей терапии (большие дозы глюкокортикостероидов, антидепрессанты, иммуномодуляторы), способной облегчить состояние больного или продлить его жизнь.
Литература
- Зербило Д.Д. Васкулиты и ангиопатии. – К.: Здоров’я, 1977. – 102 с.
- Вовси М.С. Клинические лекции: болезни сердца и сосудов. – М.: Медгиз, 1961. – 238 с.
- Насонов Е.Л., Бараков А.А., Шилкина Н.П. Васкулиты и васкулопатии. – Ярославль: Верхняя Волга, 1999. – 616 с.
- Окороков А.Н. Диагностика заболеваний внутренних органов: Практическое руководство в 3 т. – Витебск: Белмедкнига, 1998. – Т. 2. – 363 с.
- Ревматические болезни: Руководство для врачей / Под ред. В.А. Насоновой, Н.В. Бунчука. – М.: Медицина, 1997. – 527 с.
- Свінціцький А.С., Яременко О.Б., Пузанова О.Г., Хомченкова Н.І. Ревматичні хвороби та синдроми. – К.: Книга плюс, 2006. – 680 с.
- Семенкова Е.Н. Системные васкулиты. – М.: Медицина, 1988. – 240 с.
- Семенкова Е.Н. Системные некротизирующие васкулиты. – М.: Русский врач, 2001. – 96 с.
- Казимиренко В.К., Силантьева Т.С., Скульская О.В. и др. Трудности в диагностике системных васкулитов // Тези наукових доповідей Пленуму правління асоціації ревматологів України «Ревматичні хвороби з системними проявами: проблемні напрямки клініки, діагностики та вибір раціональної фармакотерапії». – 2006. – С. 37-38.
- Яременко О.Б., Мудрук I.B. Характеристика клінічних проявів вузликового поліартеріїту на час встановлення діагнозу // Матеріали IV Національного конгресу ревматологів України. – Полтава, 2005. – С. 204-205.
- Категорії статей
- Інвалідність
- Інфекційні захворювання
- Акушерство, гінекологія, репродуктивна медицина
- Алергія
- Варікоз
- Гастроентерологія
- Гепатологія
- Головний біль
- Депресія. Психотерапія
- Дерматокосметологія
- Дитяча і підліткова гінекологія
- Дитяче харчування
- Ендокринологія. Цукровий діабет
- Кардіологія
- Мамологія
- Надлишкова вага. Дієти
- Неврологія
- Онкологія
- Отоларингологія
- Офтальмологія
- Проктологія
- Пульмонологія, фтизіатрія
- Стоматологія. Захворювання порожнини рота
- Травматологія і ортопедія
- Урологія і нефрологія
- Школа здоров'я
- Щеплення



 Кровь в моче – симптом, не допускающий компромисса
Кровь в моче – симптом, не допускающий компромисса
 Моноциты в крови
Моноциты в крови
 Диагностика и лечение заболеваний органов пищеварения. Синдром раздраженного кишечника МКБ-10: K58. Алкогольная болезнь печени МКБ-10: К70
Диагностика и лечение заболеваний органов пищеварения. Синдром раздраженного кишечника МКБ-10: K58. Алкогольная болезнь печени МКБ-10: К70
 Анализ крови на сахар – ключевой фактор диагностики сахарного диабета
Анализ крови на сахар – ключевой фактор диагностики сахарного диабета