Атопический дерматит. Современные вопросы диагностики и лечения
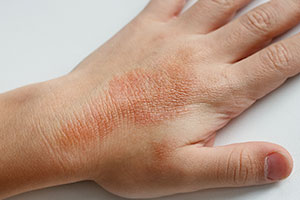
С каждым годом растет заболеваемость атопическим дерматитом. Длительные дискуссии по поводу обозначения этого распространенного дерматоза в настоящее время приостановились, появилось его четкое определение. Атопический дерматит (АтД) – это заболевание с хроническим течением, наследственной предрасположенностью, характеризующееся экзематозными и лихенифицированными высыпаниями, аномалиями клеточного иммунитета в коже с дисрегуляцией Т-клеточного звена и гиперчувствительностью к иммунным и неиммунным стимулам.
Термин «атопия» возник в 1923 году, спустя десять лет дерматологи T. Weis и M. Sulzberger предложили определенную кожную патологию называть «атопическим дерматитом». Обозначив критерии диагностики этой нозологии, принятые и по сегодняшний день, такие как мучительный зуд, начало в младенческом возрасте, хроническое течение, наличие подобной патологии в семье, реакция на обычные для других индивидуумов провоцирующие факторы, авторы столкнулись со сложностями в дифференциальной диагностике, в первую очередь диффузного нейродермита и детской экземы. И, наконец, в 1980 году M. Hanifin и G. Rajka четко сформулировали основные и вспомогательные критерии диагностики АтД [8].
Атопия, по разным данным, регистрируется у 3-15% населения, распространенность АтД среди детей составляет 5-20%, среди взрослых – 2-10%, самые высокие показатели заболеваемости АтД отмечаются в урбанизированных регионах.
В популяции детей европейских стран, родившихся до 1960 года, распространенность АтД колебалась от 1,4 до 3,1%; у детей, родившихся в 60-70-х годах, – увеличилась до 3,8-8,8%; а среди рожденных после 1970 года – до 20,4% [5]. У больных АтД семейная атопия встречается в 3-5 раз чаще, чем у здоровых лиц. Наблюдается преимущественная связь с атопическими заболеваниями по линии матери (60-70%), реже – по линии отца (18-22%), при наличии атопических заболеваний у обоих родителей риск развития АтД у ребенка – 60-80%, у одного из родителей – 45-50%, если же родители здоровы, риск может достигать 10-20%. [4]. Вопрос о типе наследования до сегодняшнего дня остается открытым, АтД развивается у лиц с генетической склонностью к атопии под влиянием внешних и внутренних факторов. У генетически отягощенных лиц семейная атопия встречается в 3-5 раз чаще. Национальным скринингом в США установлено, что распространенность атопического дерматита среди взрослого населения – 7:1000, среди детского – 19:1000. Больные различными дерматозами с признаками атопического дерматита составляют 8,1%, у 8% пациентов отмечается полная триада атопии: бронхиальная астма, поллиноз, атопический дерматит [6]. Достаточно часто АтД сочетается с сухостью кожи, у 30,5% больных – с вульгарным ихтиозом.
Вероятными причинами роста заболеваемости являются неблагоприятная экологическая обстановка в помещениях и загрязнение окружающей среды; возможными и провоцирующими факторами – домашняя пыль, некоторые компоненты еды, сокращение длительности грудного вскармливания, вакцинация и повышение внимания к этому заболеванию со стороны родителей и врачей [1, 12, 13].
У больных атопическим дерматитом отмечается разнообразная патология многих органов и систем. Симптомы заболевания желудочно-кишечного тракта установлены у 52% больных, респираторные симптомы – у 32%, только у 8% пациентов не было выявлено отклонений функции печени и поджелудочной железы. Изменения в гепатобилиарной системе нередко приводят к нарушению ферментативного расщепления пищевых компонентов в процессе кишечного переваривания, что служит дополнительным фактором сенсибилизации. Характерна и отрицательная корреляция между эффективностью функции Т-лимфоцитов и гиперпродукцией иммуноглобулина Е при атопическом дерматите [10].
Пищевые продукты – наиболее частый фактор, провоцирующий появление у детей раннего возраста первых высыпаний на коже. Почти всегда у больных АтД проявляется гиперчувствительность не к одному, а к нескольким пищевым аллергенам – перекрестная сенсибилизация. Высокая степень сенсибилизации к одному или нескольким аллергенам у детей раннего детского возраста выявляется у 82,1% больных, к пяти и более аллергенам – у 22,2%.
С возрастом реакция на пищевые продукты слабеет и в старшем возрасте можно без опасений вводить их в рацион, вместе с тем непереносимость отдельных продуктов сохраняется на протяжении всей жизни. У детей старше 7 лет это является прогностическим признаком тяжелого течения заболевания и, возможно, в будущем – респираторной атопии. В грудном и раннем детском возрасте преобладают нарушения пищеварения и всасывания, в более старшем – среди провоцирующих агентов заметное место занимают аэроаллергены и психоэмоциональные нагрузки, переутомление, нерациональный режим. Среди ингаляционных факторов обострения АтД отмечают домашнюю пыль, акарофауну, пыльцу цветущих растений, гниль, перхоть человека и животных. Обострение АтД, вызванное влиянием клещей домашней пыли, связано с их вдыханием и непосредственным контактом. Даже перемещение больного в помещение, свободное от пыли, уменьшает тяжесть заболевания [3, 9, 11].
В качестве внешнесредовых факторов следует выделить: неблагоприятное течение беременности и родов (кстати, и высокий гестационный возраст новорожденного), нарушение иммунологической толерантности к пищевым аллергенам в результате нерационального вскармливания на первом году жизни, контакт с сенсибилизаторами при нарушении микро- и макроэкологических условий среды, сопутствующая патология желудочно-кишечного тракта, психотравмирующие ситуации. Клинические наблюдения свидетельствуют о возможности внутриутробной сенсибилизации плода, чему способствуют токсикозы беременных, прием ими высокосенсибилизирующих пищевых продуктов и лекарственных препаратов [9].
Состояние выраженной эндогенной интоксикации формируется и в результате врожденной, генетически обусловленной ферментопатии пищеварительной системы. У 80,8% детей, больных АтД, диагностируют различные заболевания желудочно-кишечного тракта [3]. Заболевания органов пищеварения создают благоприятные условия для развития патологического процесса на коже рефлекторным путем, путем накопления в кишечнике токсических веществ и нарушения обезвреживания их печенью. Можно согласиться с тем, что предложенное понятие «атопическая конституция» имеет право на существование, под ним подразумевается генетически запрограммированная готовность организма к гиперпродукции IgE и либерации биологически активных веществ в ответ на контакт с достаточно распространенными экзоаллергенами [2].
У больных АтД изменяется структурно-функциональное состояние плазматических мембран. Однотипность изменений молекулярной структуры липидного бислоя мембран эритроцитов у больных детей и их родителей позволяет допустить возможность их наследственной природы [14].
Особое место в течении АтД занимают бактериальные, грибковые и медикаментозные аллергены, почти половина больных АтД продуцируют IgE-антитела к стафилококковым токсинам, у 28-35% детей причина обострения атопического дерматита – сенсибилизация к плесневым и дрожжеподобным грибам.
Критерии диагностики
Дерматологи M. Hanifin и G. Rajka (1980) предложили ориентироваться при установлении диагноза на три клинических признака, которые выбирают из таких основных симптомов:
пруриго (зуд), типичная морфология и локализация, сгибательная лихенификация и линейность, поражение кожи конечностей и лица у детей, хроническое течение заболевания.
Дополнительными признаками считаются:
сухость кожи, подчеркнутый рисунок кожи на ладонях, начало в раннем возрасте, присоединение инфекции кожи (Staph. аureus, Candida albicans, Herpes simplex), склонность к неспецифическому дерматиту кистей и стоп, хейлит, коньюнктивит, периорбитальные складки, бледность или экзема лица, подчеркнутые переднещечные складки, складки Дени-Моргана (суборбитальные), кератоконус (коническое выпячивание роговицы), трещины за ушами, зуд при потении, пищевая аллергия, непереносимость шерсти и растворителей, влияние окружающих и эмоциональных факторов и, наконец, высокий уровень IgE.
Из этих дополнительных факторов также можно ограничиться тремя. Принято различать четыре клинико-морфологические формы АтД: эритемато-сквамозную с локализацией очагов на щеках (у 33% больных); эритемато-сквамозную с лихенификацией, характеризующуюся эритемато-сквамозными очагами остро- и подостровоспалительного характера с наличием мелких шаровидных папул (у 42%); лихеноидную форму, проявляющуюся выраженной лихенификацией и небольшим числом круглых лихеноидных папул, а также экскориациями (у 22%); пруригоподобную форму, для которой типичны пруригинозные папулы, располагающиеся чаще на разгибательной поверхности конечностей, с большим количеством экскориаций (у 3% больных). Эритемато-сквамозная форма отмечается у детей младшего возраста, процесс преимущественно локализуется на щеках без выраженной инфильтрации, легко обостряется с явлениями мокнутия. Чаще всего отмечается эритемато-сквамозная форма с лихенификацией, при которой проявляются и особенности высыпаний на коже с преобладанием лихенификации, и четкие критерии типичной локализации. При лихеноидной разновидности АтД клинические признаки ближе к диффузному нейродермиту. Эти больные обычно с «большим стажем» заболевания. Пруригоподобная форма АтД – самая тяжелая и резистентная к терапии, синоним этой формы – пруриго Бенье. На разгибательных поверхностях конечностей расположены достаточно крупные узелки, зуд совершенно нестерпимый, чувство зуда больные «утоляют» болью, расчесывая, биопсируют узелки, после чего остаются рубчики. Утяжеление течения этой формы происходит в пубертатном возрасте. Заболевание сопровождается мучительным приступообразным, порой бипсирующим зудом, приводящим к точечным и линейным экскориациям и даже (при пруригинозной форме) – к рубцам.
Гиперемия и экзематизация лица, как правило, возникают при обострении, но иногда сохраняются на протяжении всей жизни. В случаях, когда эти симптомы отсутствуют и больному свойственна бледность, обращают на себя внимание складки под нижними веками, переднещечные складки, конъюнктивит, хейлит, сухость кожи, нередко изрежены брови. В период обострения заболевания кожа лица гиперемирована, инфильтрирована, покрыта отрубевидными чешуйками с подчеркнутой периорбитальной складчатостью, хейлитом. Временами появляются участки экзематизации с мокнутием и образованием серозных корок, на коже лица – множество кровянистых корочек в местах точечных экскориаций. Кожа шеи инфильтрирована, гиперемирована с линейными и точечными экскориациями. К этим симптомам присоединяется увеличение шейных, подчелюстных, затылочных и других лимфатических узлов. Заболевание протекает приступообразно, часто носит сезонный характер (приступы возникают, главным образом, зимой и весной).
Возрастные различия в манифестации атопического дерматита состоят в особенностях локализации и реакции на провоцирующие средовые факторы. В младенческом возрасте патологический процесс затрагивает в основном лицо, затем вовлекается кожа туловища, конечностей, со временем локализуется на коже шеи, лица, сгибательных поверхностях конечностей. В возрасте 4-6 лет рецидивы чаще провоцируются алиментарными факторами, в более старшем возрасте реакция на пищевые воздействия резко снижается, но повышается чувствительность к респираторным и эмоциональным раздражителям [6, 14]. После пубертатного возраста у некоторых больных манифестация заболевания зависит от гормональных кризов (менструация, беременность).
Типичная морфология и локализация имеют клинические особенности в разных возрастных группах. У детей раннего возраста клиника характеризуется экзематозными кожными высыпаниями, которые локализуются на лице и разгибательных поверхностях конечностей. Склонность атопического дерматита у младенцев к легкой экзематизации позволяет поставить диагноз «атопическая экзема». Именно в период обострения при мокнутии, наличии поверхностных эрозий может произойти присоединение герпетической инфекции, вследствие чего и развивается вариолиформный пустулез Капоши, который называют экземой Капоши. Эта ситуация немедленно превращает состояние ребенка в тяжелое, делает прогноз угрожающим. У детей старшего возраста – это преимущественно лихенификация и экскориации на разгибательных поверхностях конечностей. Для АтД взрослых характерно преобладание экскориаций, лихеноидных папул, очагов лихенификации и инфильтрации кожи. Цвет высыпаний – застойно-красный с цианотичным оттенком, поражения кожи лица, шеи, сопровождающиеся нестерпимым зудом, экзематизация и мокнутие возникают только при рецидивах, менее выражены сезонность течения заболевания и реакция на аллергены. Весьма пессимистическим прогнозом следует считать упорное поражение кистей, что с возрастом, даже при облегчении общего процесса на коже, приводит к формированию у этих лиц экземы кистей. Известно, что у 50% больных АтД проявления на коже проходят до полового созревания, но это не устраняет генетическую предрасположенность и возможность развития АтД у детей родителей, которые излечились от этого заболевания.
Обобщая сведения об атопическом дерматите, следует еще раз остановиться на достаточно специфической клинической диагностике заболевания. Грамотный дерматолог дифференцирует АтД с поверхностными микозами, парапсориазом, чесоткой, поверхностной стрептодермией, болезнью Дарье, лихеном Видаля, лимфомой кожи, диффузным нейродермитом, себорейным дерматитом, аллергическим дерматитом, токсикодермией, почесухой, эритрокератодермией вариабельной, ихтиозиформной эритродермией и другими заболеваниями.
Трудности дифференциальной диагностики АтД с диффузным нейродермитом сохранились и в настоящее время. Оба заболевания относятся к хроническим дерматозам, их клинические проявления почти неотличимы: те же лихеноидные папулы, инфильтрация и лихенификация кожи, нестерпимый зуд, множественные экскориации. Однако диффузный нейродермит не начинается во младенчестве, он возникает значительно позже – в подростковом возрасте (в период препубертатной гормональной перестройки), еще чаще – в юношеском и зрелом. Реакции на пищевые аллергены при диффузном нейродермите присутствуют, но не доминируют как фактор экзацербации, обострения поддерживаются преимущественно психоэмоциональными воздействиями. Более того, наблюдения последних лет свидетельствуют о том, что упорное течение диффузного нейродермита иногда оказывается премикотической стадией Т-клеточной лимфомы кожи, что, как правило, можно подтвердить патогистологическим исследованием.Во всем мире лабораторно-диагностическим признаком различия АтД и диффузного нейродермита служит исследование уровня IgЕ.
В ходе дифференциальной диагностики следует принимать во внимание и разнообразие клинических форм АтД, начиная от эритематозной до лихеноидной и пруригоподобной. Если учесть участившиеся в последние годы сочетания атопического дерматита с кандидозом кожи, стрептодермией, чесоткой, то можно согласиться с тем, что клиническая сторона проблемы не так однозначна, как представляется на первый взгляд.
Лечение
Основные направления патогенетической терапии АтД состоят в исключении возможных аллергенов, элиминации биологически активных веществ, регуляции процессов пищеварения и всасывания, функции печени и поджелудочной железы. Кроме того, необходимы санация очагов фокальной инфекции, коррекция вегетососудистых расстройств, улучшение микроциркуляции кожи [2].
Нельзя не учитывать, что у больных атопическим дерматитом формируются характерный психологический профиль, тенденция к высокому проявлению депрессивного, невротического и ипохондрического состояния.
В последние годы увеличилось число детей, больных АтД, с психоэмоциональными нарушениями и вследствие этого социально дезадаптированных. Развитию таких расстройств способствует сильный постоянный зуд, который нарушает сон и является характерным признаком заболевания. Таким образом, возрастает значение наружной терапии, которая обеспечивает не только смягчение кожи, но и элиминирует биологически активные и деструктивные вещества, улучшает микроциркуляцию и метаболизм в очагах поражения [7].
Важным требованием к наружной терапии АтД является снятие вторичного инфицирования кожи, поэтому наружная терапия должна проводиться с учетом формы заболевания, остроты процесса, присоединения осложнений, сочетания с другими дерматозами, наличия или отсутствия сухости кожи.
Это определяет применение обоснованной в каждом конкретном случае наружной терапии с учетом состояния кожи больного в определенный отрезок времени.
У 78% больных атопическим дерматитом обнаруживают или генерализованный процесс, или ограниченные очаги сухой кожи, у 30,5% – вульгарный ихтиоз. Есть мнение, что наследуется не столько атопия, сколько ксеродермия, которая создает условия для возникновения атопии. Сухость кожи способствует ее легкой проницаемости и увеличению степени субъективных ощущений.
Ухудшение состояния кожи обусловливает нарушение ее барьерной функции. Диффузия воды из тканей через роговой слой эпидермиса, который служит барьером с низкой проводимостью, с одной стороны, определяет потерю влаги из внутренних гидратированных слоев кожи, с другой – является показателем состояния барьера, препятствующего попаданию внутрь организма чужеродных веществ. Переход молекул воды на поверхность кожи осуществляется по межкорнеоцитарным пространствам. Увеличение потери влаги объясняется несостоятельностью барьерной функции эпидермиса. Жирорастворимые и гидрофобные вещества проходят через кожу значительно легче, так как в роговом слое эпидермиса содержится до 30% липидов. Наибольшей проницаемостью обладают вещества, растворимые как в воде, так и в липидах в определенных соотношениях. От удачного сочетания лекарственного вещества и мазевой основы зависит скорость высвобождения лекарственного вещества и, следовательно, фармакологический эффект мази. Именно основа крема может оказаться решающим фактором, влияющим на эффективность наружного лекарственного препарата. Различают липофильные, гидрофильные и липофильно-гидрофильные (абсорбционные и эмульсионные) основы для мазей. Мастерство дерматолога основывается на его знании и умении использовать в лечении АтД различные активные и индифферентные средства наружной терапии. Более того, в настоящее время особое внимание уделяют использованию косметических средств по уходу за кожей, обладающих гипоаллергенными, восстанавливающими липидную мантию кожи и гидратирующими свойствами.
Состояние атопии может обострять целый ряд факторов: резкие колебания температуры; употребление некоторых продуктов (в основном либераторов гистамина и облигатных аллергенов: рыбы, яиц, шоколада, пряностей, цитрусовых, сладостей, некоторых видов мяса и др.); контакт с синтетическими тканями, шерстью, шелком; вдыхание пыльцы некоторых растений, мучной пыли, перхоти животных; косметические средства, медикаменты, сыворотки, вакцины и др.
Лечение в детском возрасте, особенно в грудном, предполагает диету, исключающую трофаллергены, большое значение имеет лечение патологии желудочно-кишечного тракта, дисбактериоза. Больным назначают эубиотики, ферментные препараты, гепатопротекторы.
Длительно болеющим пациентам целесообразно периодически назначать седативные средства, в период обострения применяют непродолжительными курсами антигистаминные препараты, иммуномодуляторы – по показаниям. Кортикостероиды нежелательно использовать в лечении атопического дерматита, поскольку формируется гормонорезистентность, отмена их приводит к утяжелению процесса. Топические кортикостероиды назначают на непродолжительное время в период обострения. При легкой и средней тяжести течения процесса после снятия острых признаков воспаления эффективно длительное назначение негормонального крема элидел.
При осложнении процесса вторичным инфицированием применяют наружно кремы с антибактериальной и противокандидозной активностью.
Большое значение при лечении АтД должно быть уделено процедурам, способствующим увлажнению кожи. Это ежедневные ванны (с солью, морской солью, желатиной, отрубями), последующее нанесение увлажняющих кремов с салициловой кислотой, серой, витаминами А и Е, гепарином, папаверином, противозудных средств.
Литература
- Гомберг М.А., Соловьев А.М., Аковбян В.А. Атопический дерматит // Русский медицинский журнал. – 1998. – Т. 6. – № 20. – С. 1326-1335.
- Короткий Н.Г., Тихомиров А.А., Таганов А.В., Каражас М.В. Современные аспекты этиологии, патогенеза, клиники и фармакотерапии атопического дерматита // Российский журнал кожных и венерических болезней. – 2001. – № 2. – С. 56-70.
- Торопова Н.П., Синявская О.А., Градинаров А.М. Тяжелые (инвалидизирующие) формы атопического дерматита у детей / Методы медико-социальной реабилитации // Российский медицинский журнал. – 1998. – Т. 5. – № 11. – С. 119-131.
- Федоров С.М., Кубанова А.А., Адо В.А., Селисский Г.Д., Мокроносов М.А., Малина И.Д. Генетика и атопический дерматит // Вестник дерматологии и венерологии. – 1996. – № 4. – С. 33-37.
- Allen B.R. Review of atopic dermatitis literature // Atopy Reports: Atopic Dermatitis and Related Disorders. – 2001. – Vol. 1. – № 1. – P. 7-9.
- Bjorksten B., Dumitrascu D., Foncarl T., Khetsutiani N., Khaitov R. et al. Prevalence of childhood asthma, rhinitis and eczema in Scandinavia and Eastern Europe // Eur Resp J – 1997. – № 10. – P. 743-749.
- Cork M. Emolient therapy of atopic eczema: education and outcome // Ann Dermatol Venereol. – 1998. – Vol. 11 (Suppl 2). – P. 106-107.
- Hanifin M., Raika G. Diagnostic features of atopic dermatitis // Acta Dermatol Venereol. (Stockh). – 1980. – Vol. 114 (Supp l.). – P. 146-583.
- Harris J.M. et al. Environmental associations with eczema in early life // Br J Dermatol. – 2001. – № 144. – P. 795-802.
- Leung D. Pathogenesis of atopic dermatitis // J Allergy Clin Immunol. – 1999. – Vol. 104. – P. 99-108.
- Mortz C.G. et al. Prevalence of atopic dermatitis, asthma, allergic rhinitis and hand and contact dermatitis in adolescents. 4. The Odense Adolescent Cohort Study on Atopic Diseases and dermatitis // Br J Dermatol. – 2001. – № 144. – P. 523-532.
- Platts-Mills T.A., Mitchell E.B., Rowntree S., Chapman M.D., Wilkins S.R. (1983) The role of dust mite allergia in atopic dermatitis. Clin Exp Dermatol. 8 (3); 233-247.
- Ricci G., Patrizi A., Specchia F., Menna I., Bottau P., D'Angelo V., Masi M. Atopic dermatitis and level of house dust mites: Preliminary data // Ann Dermatol Venereol. – 1997. – Vol. 9. – P. S165.
- Silny W., Czarnecka-Operacz M., Siatecka D., Piotrowski M., Silny P. Antigen specific immunoglobulin E to plant pollens in the plasma of patients with atopic dermatitis // Ann Dermatol Venereol. – 1997. – Vol. 1. – P. 167.
- Категорії статей
- Інвалідність
- Інфекційні захворювання
- Акушерство, гінекологія, репродуктивна медицина
- Алергія
- Варікоз
- Гастроентерологія
- Гепатологія
- Головний біль
- Депресія. Психотерапія
- Дерматокосметологія
- Дитяча і підліткова гінекологія
- Дитяче харчування
- Ендокринологія. Цукровий діабет
- Кардіологія
- Мамологія
- Надлишкова вага. Дієти
- Неврологія
- Онкологія
- Отоларингологія
- Офтальмологія
- Проктологія
- Пульмонологія, фтизіатрія
- Стоматологія. Захворювання порожнини рота
- Травматологія і ортопедія
- Урологія і нефрологія
- Школа здоров'я
- Щеплення



 Атопический дерматит: когда кожа становится уязвимой
Атопический дерматит: когда кожа становится уязвимой
 Цетрин в лечении экземы и атопического дерматита
Цетрин в лечении экземы и атопического дерматита
 Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL*
Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL*
 Аллергия на лице лечение
Аллергия на лице лечение