- Головна
- /
- Статті
- /
- Дерматокосметологія
- /
- Кожный кандидоз: откуда он берется и как с ним бороться?
Кожный кандидоз: откуда он берется и как с ним бороться?

Практически каждому знакомы слова «молочница», «кандидоз», которые обычно ассоциируются с гинекологическими проблемами, поражением слизистых ротовой полости, кишечника на фоне нерациональной антибиотикотерапии. Однако грибки рода кандида могут поражать не только слизистые оболочки, но и внутренние органы, ногти и кожные покровы. О поражениях кожи, вызванных дрожжевидными грибками, пойдет речь в данной статье.
При проведении в Украине акции по активному выявлению пациентов, страдающих микозами, оказалось, что более 31% населения страдает грибковыми заболеваниями. Возбудителями грибковых заболеваний (микозов) являются растительные микроорганизмы — грибы, которые широко распространены в природе, при этом они способны паразитировать на животных и человеке. Заражение происходит при контакте человека с больным человеком или животным или при контакте с предметами, содержащими элементы гриба. Но не все грибы являются патогенными, существуют непатогенные грибы (сапрофиты), которые не вызывают заболеваний у людей или вызывают их при определенных условиях. К таким грибам относят представителей рода кандида. Желание, остановится подробнее на кандидозных поражениях кожи, не является случайным, так как кандидозы кожи в последнее время стали встречаться гораздо чаще.
Каковы причины роста заболеваемости кандидозами кожи?
Как упоминалось выше, грибы рода кандида являются условно-патогенными, так как часто сапрофитируют на слизистых оболочках у абсолютно здоровых людей. Например, С. albicans является почти постоянным представителем микрофлоры кишечника человека, животных и птиц. На слизистые оболочки желудочно-кишечного тракта она попадает непосредственно после родов или в первые дни жизни ребенка. Причиной возникновения заболевания может быть эндогенная инфекция или перенос возбудителя с пораженных участков кожи и слизистых оболочек на не пораженные (здоровые) участки кожных покровов. Проявление патогенных свойств дрожжеподобных грибков рода кандида в значительной степени зависит от состояния макроорганизма. Так генетически заложенные в них факторы патогенности и вирулентности остаются скрытыми при нормальном функционировании организма человека, а различные заболевания, снижающие иммунитет, являются фоном для возникновения кандидоза. К таким заболеваниям относят:
- болезни желудочно-кишечного тракта (колит, анацидный гастрит);
- нарушения обмена веществ, особенно сахарный диабет, ожирение, эндокринопатии;
- нарушение витаминного баланса;
- тяжелые, истощающие организм заболевания, такие, как рак, лейкоз и др.;
- оперативные вмешательства на сердце, легких, органах желудочно-кишечного тракта, зондирование сосудов сердца, применение аппаратов искусственного кровообращения, гемосорбция и гемодиализ, постоянные катетеры;
- недостаточность асептики и антисептики при внутривенных манипуляциях;
- хронические инфекционные заболевания (туберкулез);
- нейроциркуляторная дистония с повышенным потоотделением;
- нарушения кровообращения конечностей, аллергические васкулиты;
- первичные и вторичные иммунодефицитные состояния (врожденная недостаточность Т-клеточного иммунитета, СПИД, синдром Дауна, длительное лечение антибиотиками, кортикостероидами, цитостатиками);
- хронические интоксикации (алкоголизм, наркомания), прием некоторых медикаментов (метронидазол, транквилизаторы, фенилбутазон, колхицин).
Кроме указанных выше изменений макроорганизма (эндогенные причины), существует ряд экзогенных (пришедших извне) факторов, способствующих как заражению, так и развитию кандидозных поражений кожи. К экзогенным факторам относят:
- высокая температура и повышенная влажность окружающей среды или нерациональный выбор одежды (слишком теплая, тесная и т.д.), которые приводят к повышенному потоотделению, мацерации кожных покровов;
- воздействие вредных веществ производства (кислот, щелочей, цемента и др.) на кожу и слизистые оболочки;
- работа в условиях с содержанием в воздухе спор гриба (переработка фруктов, овощей, производство антибиотиков, кондитерских изделий, белково-витаминных концентратов и др.);
- травматические повреждения кожи (эрозии, ожоги, повреждения кожи при маникюре, травмы слизистой оболочки полости рта зубными протезами, кариозными зубами и т. п.);
- нерациональный гигиенический режим;
- ионизирующее облучение и т.д.
Развитие кандидозной инфекции может сопровождаться появлением аутоиммунных реакций за счет длительной сенсибилизации продуктами жизнедеятельности грибов рода кандида, повреждающих клетки и ткани организма.
Немного информации о возбудителе
Возбудителем кандидозов являются дрожжеподобные грибы кандида, род которых насчитывает более 168 видов, среди них наиболее часто встречается Candida albicans. Реже кандидозное поражение кожи вызывают С. stellatoidea, С. tropicalis, С. parapsilosis, С. guillermondi,C. kursei.C. pseudotropicalis и некоторые другие. Благоприятная среда для роста грибов кандида – рН 6,0-6,5, однако они могут длительно находиться в кислых средах (рН 2,5-3,0), хотя при этом их развитие несколько замедляется. Оптимальная температура для роста и развития этих грибков +25-28 °С, в диапазоне температур от 5 ° до 40 °С кандиды абсолютно сносно себя чувствуют, в то же время кипячение в течение нескольких минут приводит к их гибели.
Как и у кого проявляется кандидоз кожных покровов?
Болеют кандидозом кожных покровов люди любого возраста, но чаще дети и лица престарелого возраста. Проявления кандидоза чрезвычайно разнообразны. Как отмечалось выше, кандиды могут поражать кожу, слизистые, ногти и даже внутренние органы. Чаще всего встречаются поверхностные формы кандидозов. Иногда, при наличии благоприятных факторов и, прежде всего клеточного иммунодефицита, заболевание принимает генерализованный характер, при котором поражаются внутренние органы. Еще реже у детей возникает генерализованный гранулематозный кандидоз, протекающий торпидно и длительно. Давайте подробнее остановимся на кожных проявлениях кандидозов.
Дрожжеподобные грибы рода кандида могут вызывать поражения кожи углов рта, так называемую, кандидозную (микотическую) заеду, которая клинически очень схожа с заедой на фоне стрептококковой инфекции. Кандидозная заеда наблюдается преимущественно у лиц пожилого возраста с нарушенным (заниженным прикусом). Благоприятными условиями для развития такой заеды являются глубокие складки в углах рта и постоянная мацерация этих участков кожи слюной. Процесс чаще двусторонний, в углу рта наблюдается участок мацерации, покрытый белым налетом, который легко снимается, оставляя под собой красную гладкую эрозированная поверхность.
Кандидоз красной каймы губ или кандидозный хейлит обычно сочетается с кандидозными заедами. При хейлите губы (особенно нижняя) значительно утолщены, отечны, гиперемированы, сухие, с наслоением чешуек и серозных корочек, имеются множественные поперечные глубокие трещины.
Кандидоз крупных складок кожи (дрожжевая опрелость) чаще встречается у детей грудного возраста (пахово-бедренные, межъягодичные складки и складки подмышечной области) и пожилых женщин, с избыточной массой тела (дополнительно поражаются складки под молочными железами). Дрожжевое поражение имеет вид четких пятен тёмно красного цвета, с умеренно влажной поверхностью по периферии которого часто наблюдается своеобразный бордюр (отслаивающийся роговой слой кожи) белесоватого цвета и дочерние очаги отсева.
Достаточно часто встречаются межпальцевые дрожжевые эрозии, преимущественно поражаются межпальцевые промежутки кистей, особенно между III и IV пальцами. Чаще болеют женщины, но это не удивительно, так как именно они чаще имеют дело с повышенной влажностью по роду профессии (прачки, уборщицы, посудомойки, повара-кондитеры, работники плодо-овощных предприятий и т. п.). При данном поражении кожа имеет ярко-красный цвет, очаги поражения с четкими границами, обычно не выходящими за пределы складки, в центре — эрозия со скудным серозным отделяемым. Как правило, дальше боковых поверхностей пальцев процесс не распространяется. Кандидозное поражение межпальцевых промежутков стоп нередко сочетается с такой же формой поражения на кистях, а также с дрожжевой инфекцией другой локализации (углов рта, крупных складок). Кандидозная инфекция стоп иногда осложняется вторичной гноеродной инфекцией, лимфаденитом и лимфангитом.
При поражении дрожжеподобными грибами ногтевых валиков развивается дрожжевая паронихия, в этом случае ногтевые валики припухают, краснеют, при легком надавливании из-под валика появляются капельки гноя, отмечается резкая болезненность. В дальнейшем в процесс могут попасть и ногтевые пластинки.
Кандидоз ладоней, как правило, наблюдается у людей, страдающих кандидозными паронихиями, либо межпальцевыми дрожжевыми эрозиями. Выделяют две разновидности:
- везикуло-пустулезный кандидоз ладоней, который обусловлен длительной мацерацией кожи ладоней (стирка белья, обработка овощей, фруктов; кондитерское производство и т. п.), после которой появляются поверхностное кольцевидное гирляндообразное шелушение на фоне гиперемии, небольшой отечности и мацерации кожи. Первичными элементами являются мелкие плоские, поверхностные пузырьки, пустулы;
- гиперкератотический кандидоз ладоней, который чаще наблюдается у больных кандидозом ногтевых валиков и ногтей. Роговой слой ладоней диффузно утолщен и на этом фоне резко выделяется рисунок кожных борозд, приобретающих буроватую окраску. Часто встречается у женщин, занимающихся чисткой овощей.
Кандидоз гладкой кожи у взрослых людей встречается редко, более характерен он для грудных детей у которых. Развивается, как правило, вторично при распространении процесса из складок или со слизистых оболочек на гладкую кожу. При типичных вариантах заболевание начинается с появления обильных мелких пузырьков с вялой покрышкой на слегка гиперемированном основании, отличающихся большей стойкостью, чем аналогичные пузырьки при локализации процесса в складках. При их вскрытии образуются поверхностные эрозии розово-красного цвета, которые постепенно начинают преобладать в клинической картине заболевания.
Кандидоз сосков характерен для кормящих женщин. При этом в области околососкового кружка образуются очажки неправильной формы, слегка гиперемированные, покрытые тонкими белесоватыми чешуйками и окруженные узкой каемкой беловатого рогового слоя. При мацерации кожи становятся видны точечные эрозии. Иногда возле основания соска образуется трещина.
Кандидоз волосистой части головы встречается очень редко и протекает в виде себорейного дерматита, фолликулитов, иногда фурункулов, инфильтратов и т.д. Заболевание развивается у больных, имеющих типичные кандидозные поражения на других участках кожи или слизистых оболочках, волосы при этом грибками кандида не поражаются.
Кандидозный баланопостит характеризуется поражением не только слизистой оболочки, но и кожных покровов полового члена. Процесс обычно развивается медленно, исподволь, малозаметно для больного. Клинически видны скопления белых крошковатых наслоений, небольшие папулы и быстро эпителизирующиеся эрозии.
К тяжелым формам кандидозной инфекции относится хронический кожно-слизистый кандидоз, который объединяющий группу синдромов, с выходящими на первый план поражениями слизистых оболочек, кожи и ногтевых пластинок, обусловленными грибами рода кандида.
Кандидоаллергия кожи возникает в ответ на сенсибилизацию грибами рода кандида, при обязательном наличии кандидозного очага, т.е. носят вторичный характер. В аллергических очагах, которые наблюдаются на коже и/или слизистых оболочках, всегда отсутствуют грибы. Клинически кандидоаллергия может проявляется в виде дерматитов, крапивницы, стоматитов, конъюнктивитов, ринитов, ларингитов, трахеобронхитов, бронхиальной астмы, альвеолитов. Аллергические проявления регрессируют после разрушения очага кандидоза. Может наблюдаться очаговое или генерализованное поражение. Характерным проявлением аллергии является наличие у больного кожного зуда, не связанного с каким-либо кожным поражением.
Как диагностировать кандидоз кожи?
Диагностика кандидоза кожных покровов не представляет больших трудностей для специалиста – врача дерматолога. Ни в коем случае диагностика кандидоза не должна проводиться самостоятельно! Ведь кроме осмотра и оценки клинических симптомов, для диагностики заболевания необходимо провести микроскопическое исследование соскоба с пораженного участка кожи, с последующей идентификацией возбудителя и определением чувствительности грибов к основным группам антимикотических (противогрибковых) средств. При этом даже микробиологические методы исследования лишь в 95% случаев позволяют поставить правильный диагноз. Недостающие проценты компенсируют знания и опыт доктора, совместно с проведением дополнительных исследований. Только такой подход к диагностике позволит определить рациональную схему лечения.
Как лечить кандидозные поражения кожных покровов?
Хотим напомнить, что лечение кандидозных поражений должно проводиться в соответствии с их формой, степенью выраженности, локализацией. В выборе схемы лечения необходимо учитывается возраст пациента и наличие или отсутствие у него сопутствующих заболеваний. Такое лечение может назначить только врач дерматолог, к которому необходимо обратиться за консультацией. Мы в свою очередь можем предоставить лишь общую схему лечения кандидозов кожи.
В первую очередь лечение больного с кандидозной инфекцией должно быть направлено на устранение или ослабление выявленных эндогенных (внутренних) нарушений и экзогенных (наружных) влияний. Таким образом, терапия кандидоза должна включать:
- лечение сопутствующих заболеваний, в частности эндокринных нарушений (сахарного диабета, гиперкортицизма, гипофункции яичников), заболеваний ЖКТ (ахилии и др.), коррекцию дисбактериоза;
- соблюдение диеты, богатой витаминами и белками, с исключением сладостей и ограничением углеводов;
- прием витаминов, в первую очередь B2, B6, К2, РР, С и др.,
- проведение гипосенсибилизирующей терапии, при наличии кандидоаллергии;
- отмену или замену другими препаратами, принимаемых антибиотиков, кортикостероидов, цитостатиков, конечно же, если это позволяет сделать состояние больного.
Следующим шагом является воздействие на этиологический фактор (возбудитель), решающее значение в этом воздействии принадлежит применению противогрибковых препаратов (антимикотики). Для терапии и профилактики кандидомикозов используют противогрибковые антибиотики (амфотерицин В, леворин, нистатин, натамицин), препараты из группы азолов (изоконазол, кетоконазол, клотримазол, миконазол, флуконазол, эконазол), препараты прочих групп (флуцитозин, циклопироксоламин, декамин, тербинафин, амолорфин, полижинакс, препараты ундециленовой кислоты, нафтифина). При распространенном кандидозе, тяжелом и упорном его течении, а также при неудачах наружной терапии показан прием антимикотиков внутрь. При легких вариантах кандидоза кожи с единичными локализациями можно ограничиться наружными формами лекарственных средств с противогрибковым действием.
Если диагноз установлен правильно, устранены экзогенные и эндогенные влияния, своевременно начато лечение антимикотиками и выбрана оптимальная продолжительность лечения – будьте уверены, грибки рода кандида уйдут из Вашего организма, Вы забудете о том, что они были навсегда. Будьте здоровы!
Автор: врач дерматолог, к.м.н., Левченко Валерия Сергеевна- Категорії статей
- Інвалідність
- Інфекційні захворювання
- Акушерство, гінекологія, репродуктивна медицина
- Алергія
- Варікоз
- Гастроентерологія
- Гепатологія
- Головний біль
- Депресія. Психотерапія
- Дерматокосметологія
- Дитяча і підліткова гінекологія
- Дитяче харчування
- Ендокринологія. Цукровий діабет
- Кардіологія
- Мамологія
- Надлишкова вага. Дієти
- Неврологія
- Онкологія
- Отоларингологія
- Офтальмологія
- Проктологія
- Пульмонологія, фтизіатрія
- Стоматологія. Захворювання порожнини рота
- Травматологія і ортопедія
- Урологія і нефрологія
- Школа здоров'я
- Щеплення



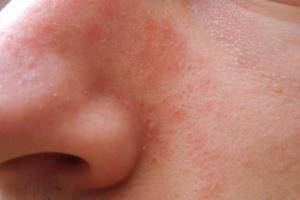 Кандидозные поражения кожи и слизистых оболочек
Кандидозные поражения кожи и слизистых оболочек
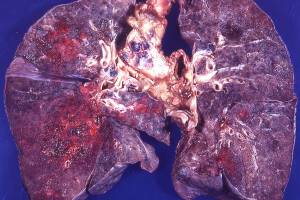 Легочный кандидоз
Легочный кандидоз
 Здоровые десны — здоровые зубы
Здоровые десны — здоровые зубы
 Генитальный кандидоз: диагностика, клиника, лечение
Генитальный кандидоз: диагностика, клиника, лечение