- Головна
- /
- Статті
- /
- Акушерство, гінекологія, репродуктивна медицина
- /
- Злокачественное новообразование яичников
Злокачественное новообразование яичников
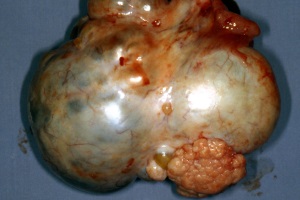
Ежегодно в мире регистрируют около 170 000 новых случаев рака яичников и около 100 000 женщин гибнут от прогрессирования заболевания. Проблема ранней диагностики злокачественных опухолей яичников является одной из наиболее трудных и нерешенных. Актуальность ее обусловлена несомненным ростом заболеваемости и смертности от этой патологии, отмечаемой за последние десятилетия во многих странах мира.
МКБ-10: С56
Общая информация
Большинство (75-87%) больных злокачественными опухолями яичников поступают на лечение в запущенной стадии заболевания. В то же время известно, что если при ранних стадиях заболевания пятилетняя выживаемость составляет 60-100%, то при третьей и четвертой стадиях ее значение не превышает 10%.
Поздняя диагностика злокачественных опухолей яичников обусловлена как ограниченностью клинических методов исследования, так и бессимптомным течением заболевания и, следовательно, поздним обращением больных за медицинской помощью.
Этиология
В развитии рака яичников большую роль играют гормональные, генетические факторы, а также состояние окружающей среды. Предрасполагающие факторы имеются:
- у незамужних женщин в возрасте старше 25 лет;
- у нерожавших;
- у лиц, в анамнезе которых производились спонтанные или искусственные аборты;
- у больных хроническими инфекциями, аллергическими заболеваниями, заболеваниями ЩЖ;
- у женщин с сидячим образом жизни;
- у женщин, страдающих бесплодием;
- у оперированных по поводу гинекологических заболеваний (лейомиомы матки, тубоовариального образования, внематочной беременности);
- у пациенток с опухолями МЖ и пищеварительного тракта;
- у лиц с мено- и метроррагиями, аменореей, монофазным МЦ, ранними признаками климакса;
- с отягощенным семейным анамнезом;
- у лиц, принимающих лекарственные препараты, стимулирующие овуляцию (такие как кломифен), – они способствуют увеличению риска в два-три раза при приеме в течение более 12 МЦ;
Эпидемиологическими исследованиями установлено, что существует связь между развитием опухолей яичников, семейным положением и репродуктивной функцией. В семьях больных раком яичников аналогичная форма рака встречается в 4-6 раз чаще, чем в популяции. В этих семьях также наблюдалось 4-кратное повышение частоты рака МЖ по сравнению с общей популяцией. Риск заболеть раком яичников для родственниц первой степени родства в таких семьях в 9-10 раз превышает максимальное значение накопленного общепопуляционного риска.
Анализ исследований больных злокачественными опухолями яичников, основанный на использовании такого подхода, позволил рассмотреть это заболевание как мультифакториальное. Так, генетические факторы в развитии рака яичников составляют 54%, а внешнесредовые соответственно – 46%, что, с одной стороны, соответствует представлениям о сложном взаимодействии наследственных и внешнесредовых факторов в развитии заболевания, с другой, – говорит о генетической гетерогенности этого заболевания.
Факторы, снижающие риск развития злокачественных новообразований яичника:
- беременность – значение риска находится в обратной зависимости от количества перенесенных беременностей;
- применение ОК. По данным ВОЗ, существует взаимосвязь между длительностью приема ОК и заболеваемостью раком яичников: пять лет приема препаратов этой группы уменьшают риск возникновения заболевания на 25%;
- перевязка маточных труб и гистерэктомия.
Патогенез
Установлено, что развитие опухолей яичников в большей мере зависит от повышенной секреции ФСГ гипофиза. Свидетельством последнего является возрастное повышение концентрации гонадотропинов в крови, которое коррелируется с возрастным увеличением частоты опухолей яичников. В условиях продолжительного повышения секреции ФСГ в яичниках возникает сначала диффузная, затем ячейковая гиперплазия и пролиферация клеточных элементов, что может закончиться образованием опухоли.
Опухоль, которая наблюдается при воспалительных процессах придатков матки, инфекционных заболеваниях, может быть обусловлена как продолжительной гиперэстрогенией, так и временным снижением эстрогенной функции яичников.
Механизм возникновения опухоли можно схематично представить так: первичное ослабление функции яичников и снижение уровня овариальных эстрогенов, а затем компенсаторное повышение уровня гонадотропина гипофиза, в первую очередь ФСГ.
В возникновении опухолей играет роль изменение чувствительности тканей к действию нормальных концентраций гормонов.
Клинические наблюдения показывают, что у больных, оперированных по поводу доброкачественных опухолей яичника, выявлены разные экстрагенитальные заболевания: ожирение, АГ, СД, заболевания ЖКТ и печени. Это можно объяснить общностью этиопатогенетических факторов, которые связаны с нарушением обменно-энергетических процессов.
Морфология опухолей яичников очень разнообразна. Это обусловлено тем, что яичники состоят из многих элементов разного гистогенеза. Яичники занимают одно из первых мест по разнообразию и строению опухолей. В их происхождении значительная роль принадлежит рудиментарным остаткам и дистопии, которые сохранились в период эмбриогенеза. Многие опухоли развиваются из постнатальных участков эпителия, разрастаний, в частности из эпителия маточных труб и матки, которые способны имплантироваться на поверхности яичника, в особенности при воспалительных процессах в яичниках и маточных трубах.
В связи с влиянием гистологического типа опухолей на клинику и результаты лечения, большое значение придают вопросам классификации опухолей яичников.
Доброкачественные опухоли яичников в той или иной степени следует считать предраковыми, ибо большинство заболеваний рака яичников развивается на фоне предсуществующих (преимущественно цилиоэпителиальных) кист яичников.
Клиническая картина
Поздняя диагностика злокачественных опухолей яичников обусловлена как ограниченностью клинических методов исследования, так и отсутствием либо недостаточностью субъективных ощущений у больных, и, следовательно, поздним обращением за медицинской помощью.
Прогрессирование рака яичников происходит преимущественно за счет диссеминации по брюшине. Этим объясняется малосимптомное течение заболевания на ранних стадиях. Отсутствие патогномоничных симптомов при данной патологии, онкологической настороженности у врачей общей лечебной сети приводит к тому, что у 70% пациентов заболевание диагностируется в поздних стадиях, когда уже обнаруживают поражение брюшины за пределами малого таза с вовлечением органов брюшной полости, асцит, опухолевый плеврит, гематогенные метастазы в печени, легких и костях.
К ранним и относительно постоянным симптомам опухолей яичников (добро- и злокачественных) относят болевые ощущения, иногда совсем легкие, обозначаемые больными лишь как «потягивание» в нижних отделах живота, преимущественно односторонние. Иногда наблюдаются чувство тяжести внизу живота, постоянная или периодическая боль в животе без определенной локализации, временами в подложечной области или в подреберье. Боль иногда прекращается на более или менее длительные промежутки времени. Впервые заболевание может проявляться внезапной острой болью в результате перекрута ножки опухоли или разрыва ее капсулы.
К числу относительно ранних, но редких симптомов заболевания относится расстройство мочеиспускания или функции кишечника в результате давления даже небольшой опухоли яичника, расположенной впереди или позади матки. Первым признаком может быть увеличение живота или появление затвердения в нем.
При злокачественных опухолях яичников, так же как и при озлокачествлении доброкачественных опухолей, вначале выраженных особенностей злокачественного характера обычно нет. Наиболее заметными симптомами, но уже на более поздних сроках заболевания являются: ухудшение общего состояния, быстрая утомляемость, похудение. Болевые ощущения выражены ярче, чаще отмечается вздутие кишечника, особенно в верхнем отделе, и насыщение от малых порций пищи, что обусловлено большим объемом опухоли, появлением метастазов в сальнике и по висцеральной брюшине, создающими затруднения при отхождении газов, накоплением асцита. По мере роста опухоли или при нарастании асцита увеличивается живот, развивается одышка. Прогрессированию опухоли иногда сопутствует повышение температуры тела. Таким образом, анализ субъективных и объективных симптомов заболевания как в ранних, так и в далеко зашедших стадиях злокачественных опухолей яичников показал, что ориентация на эти симптомы не может служить целям ранней диагностики, так как не выявлены симптомы, характерные лишь для ранних стадий заболевания.
Диагностика
Ранняя диагностика рака яичников затруднительна, а роль профилактических осмотров и скрининга ничтожно мала, поскольку до настоящего времени не существует специфических диагностических тестов, позволяющих выявить опухоль на начальных этапах ее развития.
Физикальные методы исследования
- Опрос – первое менархе в более позднем возрасте, более частое бесплодие, малое число беременностей и раннее или позднее наступление менопаузы при различных нозологических формах опухолей. Особое значение имеют сведения о предшествующем хирургическом вмешательстве по поводу доброкачественной опухоли яичника, а также сведения об опухолевых заболеваниях в семье.
- Общий осмотр – наличие признаков интоксикации.
- Глубокая пальпация живота – пальпация опухоли, наличие метастазов.
- Осмотр наружных половых органов.
- Осмотр в зеркалах.
- Бимануальное гинекологическое обследование – детальное описание опухоли.
- Ректовагинальное исследование.
Лабораторные методы исследования
Обязательные:
- определение группы крови и резус-фактора;
- общий анализ крови;
- общий анализ мочи;
- биохимические показатели крови;
- онкомаркер СА-125 (его повышение наблюдается почти у 90% первичных больных).
При наличии показаний:
- цитологическое – исследование на атипические клетки жидкости, полученной при пункции брюшной и плевральной полостей, а также исследование смывов из полости малого таза, полученных при пункции брюшной полости через задний свод влагалища;
- функциональные пробы печени.
Инструментальные методы исследования
Обязательные:
- УЗС органов малого таза;
- рентгенография органов грудной клетки;
- внутривенная пиелография;
- ирригография;
- цистоскопия;
- ректороманоскопия;
При наличии показаний:
- диагностическая лапароскопия;
- компьютерная томография;
- лимфангиография;
- МРТ.
Консультации специалистов
Обязательные:
- онколога.
При наличии показаний:
- гастроэнтеролога;
- уролога;
- хирурга.
Дифференциальная диагностика
- метастатическое поражение, включая хориокарциному.
Лечение
Пациенток с установленным диагнозом злокачественной опухоли яичников или при подозрении на нее следует направлять к специалистам-онкогинекологам. Лечение данной категории больных должно осуществляться только в специализированных стационарах.
Довольно высокая чувствительность большинства эпителиальных неоплазий к широкому спектру противоопухолевых препаратов при первоначальной химиотерапии создает предпосылки для длительного лечения рака яичников как хронического процесса, требующего замены одного вида терапии другим.
Препаратами, которые в настоящее время отнесены к химиотерапии рака яичников II линии, являются: топотекан, гемцитабин, оксалиплатин, иринотекан, эпирубицин.
Хирургическое лечение
Хирургическому лечению в настоящее время придается первостепенное значение, и как самостоятельному методу, и как важному этапу в комплексе лечебных мероприятий на любом этапе лечения и при любой стадии заболевания.
По возможности лечение больных раком яичников следует начинать с оперативного вмешательства, которое является завершающим этапом диагностики. Лапаротомия позволяет произвести тщательную ревизию органов малого таза, брюшной полости и забрюшинного пространства, тем самым способствуя верификации гистологического диагноза и уточнению распространенности процесса, а также позволяет удалить опухоль полностью или значительную ее часть.
Стадирование основано на знании этапов распространения метастазов рака яичников. Как уже отмечалось ранее, основным путем диссеминации при злокачественных эпителиальных опухолях яичников является имплантация по париетальной и висцеральной брюшине и несколько реже – в забрюшинные лимфоузлы (парааортальные и тазовые). При хирургическом стадировании необходимо учитывать все возможные места метастазирования. Достаточно полный обзор брюшной полости может обеспечить только срединная лапаротомия. По вскрытии брюшной полости при наличии асцитической жидкости последнюю отправляют для цитологического исследования. При отсутствии свободной жидкости необходимо сделать смывы физиологическим раствором с брюшины дугласова пространства или взять мазки-отпечатки с париетальной брюшины. Кроме того, производится биопсия брюшины дугласова пространства и латеральных каналов брюшной полости, диафрагмы, даже при отсутствии макроскопических признаков канцероматоза брюшины. Отсутствие информации о состоянии париетальной брюшины может привести к неправильному стадированию, а значит – к неадекватному лечению. Так, при выявлении опухоли одного или двух яичников без изменений со стороны париетальной брюшины можно говорить о наличии у пациентки I а или I в стадии заболевания, однако при выявлении поражения брюшины малого таза процесс характеризуется как II в, а при наличии микрометастазов по париетальной брюшине брюшной полости – как III а стадия. При обнаружении увеличенных парааортальных или тазовых лимфатических узлов необходимо выполнить их пункцию или биопсию.
Тактика хирургического лечения и химиотерапии в зависимости от стадии рака яичников
I а, б стадии. С низким риском рецидивирования (при условии адекватного стадирования) возможно только хирургическое лечение. Стандартным объемом операции является экстирпация матки с придатками и оменентэктомия на уровне поперечной ободочной кишки. При точном хирургическом стадировании больные после операции не нуждаются в дополнительном лечении, так как пятилетняя выживаемость у этих пациенток превышает 90%.
Молодым женщинам, желающим сохранить фертильность, объем операции можно ограничить односторонним удалением придатков матки, биопсией второго яичника и оменентэктомией. Выполнение операции такого объема возможно только при пограничных опухолях яичников и высокодифференцированной аденокарциноме I а стадии с низким риском рецидивирования.
При высоком риске рецидивирования после выполнения операции стандартного объема показано проведение четырех курсов химиотерапии.
I б-II а стадия. После выполнения стандартного объема операции показано проведение шести курсов монохимиотерапии или комбинированной.
II б-III стадии. На первом этапе целесообразно выполнение хирургического лечения, которое в данных ситуациях всегда носит циторедуктивный характер и является этапом комбинированного лечения. Первичная циторедуктивная операция – удаление опухолевых масс перед началом химиотерапии. При первичной циторедуктивной операции уменьшается масса опухоли, что создает благоприятные условия для проведения последующей химиотерапии. После операции показано назначение 6-8 курсов комбинированной химиотерапии I линии.
В случаях невозможности выполнения первичной циторедуктивной операции на первом этапе лечения показано проведение 2-3 курсов комбинированной химиотерапии с последующим оперативным вмешательством.
IV стадия. Операция проводится больным, у которых отдаленные метастазы проявляются специфическим плевритом, поражением надключичных лимфатических узлов и единичным поражением кожи. При наличии гематогенных метастазов (в печени, легких) паллиативная операция показана только по витальным показаниям (кишечная непроходимость).
- Категорії статей
- Інвалідність
- Інфекційні захворювання
- Акушерство, гінекологія, репродуктивна медицина
- Алергія
- Варікоз
- Гастроентерологія
- Гепатологія
- Головний біль
- Депресія. Психотерапія
- Дерматокосметологія
- Дитяча і підліткова гінекологія
- Дитяче харчування
- Ендокринологія. Цукровий діабет
- Кардіологія
- Мамологія
- Надлишкова вага. Дієти
- Неврологія
- Онкологія
- Отоларингологія
- Офтальмологія
- Проктологія
- Пульмонологія, фтизіатрія
- Стоматологія. Захворювання порожнини рота
- Травматологія і ортопедія
- Урологія і нефрологія
- Школа здоров'я
- Щеплення



 Киста яичника, или «у страха глаза велики»
Киста яичника, или «у страха глаза велики»
 Рак яичников: причины, симптомы, методы лечения
Рак яичников: причины, симптомы, методы лечения
 Инновации в гормональной терапии гиперандрогенной патологии у женщин
Инновации в гормональной терапии гиперандрогенной патологии у женщин
 Острая боль в животе: где хирург, где терапевт?
Острая боль в животе: где хирург, где терапевт?